Enfermera-reanimadora de Covid: fuera de todos los esquemas conocidos

Fecha de publicación: 23-06-2020
Actualizado en: 14-02-2023
Asunto: Covid-19
Tiempo estimado de lectura: 1 min

Autor del Artículo
Viktoryia Luhakova
Editor médico
Emanuele Caldarella
Editor y Traductor
Viktoryia LuhakovaLa profesión de enfermera requiere valor, ingenio y dedicación. Ser enfermera significa, sin duda, saber amar lo que se hace. Durante la pandemia mundial fueron de las pocas que se enfrentaron a la emergencia del COVID en primera línea. Pedimos a la enfermera coordinadora de la unidad de cuidados intensivos del coronavirus Pallario 1 del Hospital de Investigación San Raffaele, Carla Molteni, que compartiera su experiencia y sus ideas sobre el futuro
Usted trabaja en el Hospital San Raffaele, cuéntenos cuál es su papel y sus funciones; dado que San Raffaele ha sido uno de los hospitales que ha atendido a muchos pacientes de COVID-19, ¿cómo ha cambiado su trabajo desde la pandemia?

Si me hubieran hecho esta pregunta hace unos meses, habría respondido, sin dudarlo, que soy enfermera coordinadora de cuidados en la Unidad de Cuidados Intensivos Coronarios de la Unidad de Cuidados Intensivos de Cirugía Cardíaca del Hospital San Raffaele. Sin embargo, este concepto ha cambiado mucho durante la pandemia por una sencilla razón: cada coordinador vive ligado a una estructura física de la sala: conoce la dinámica, conoce el grupo, las relaciones. Cada día hay un imprevisto a la vuelta de la esquina, pero todo está bien planificado, aunque se trate de una reanimación. Con la emergencia, la vida de todos los empleados dio un vuelco en un solo día. Nos encontramos con una transformación del hospital: se cerraban divisiones enteras, las unidades acogían a pacientes con patologías completamente diferentes a las que estaban acostumbrados. Esto obligó a cada coordinador a salir de su zona de confort y, de hecho, a reinventarse aprendiendo a gestionar situaciones de emergencia con colaboradores completamente nuevos. Por ejemplo, Pallario 1, estructura de la UCI de tensión [una UCI adicional para las necesidades de la emergencia de COVID se construyó con fondos donados en la plataforma de crowdfunding en sólo 2 semanas - Ed.], se abrió en el mismo lugar donde una semana antes se jugaba al fútbol y al baloncesto, y posteriormente se trasladaron allí 14 pacientes de alta complejidad. Pasamos de 30 a 64 camas de reanimación. Puedo asegurar que se necesitan años para formar a una enfermera de ese nivel. Una enfermera de reanimación con experiencia tiene que trabajar en diferentes entornos durante mucho tiempo. En cambio, construimos un modelo organizativo que fue eficaz, pudimos asignar una enfermera experimentada a todas las camas de la UCI mientras se abrían gradualmente nuevos espacios de reanimación. Supuso crear un hospital desde cero: redefinir los procedimientos, las rutas, desde lo más pequeño como podía ser un vestuario (uniformes para el personal, los que los entregan, cuándo recogerlos), cocina, lencería, transporte de las probetas, recuperación de materiales y fármacos, etc. En consecuencia, hoy respondo que soy coordinadora. Punto. Aprendí desenganchándome de lo que era una estructura física donde trabajaba. Revisamos nuestra forma de trabajar y todavía me impresiona nuestra, la mía y la de todos nuestros colaboradores, capacidad de adaptación. Es absolutamente notable.
El propio San Raffaele era impresionante. Al pasar por los pasillos de las unidades vacías, en silencio, se distorsionaba la naturaleza del entorno en el que solíamos vivir cada día. Sin familiares, sin pacientes esperando, con caminos definidos, sin personal podíamos movernos libremente. Había que utilizar diferentes herramientas para comunicarse con las oficinas y servicios de la administración. Ya no se podía pasar libremente de un departamento a otro, pero había que utilizar la tecnología: un correo electrónico o un teléfono móvil en lugar de otros métodos. Nos hemos reconstruido ayudándonos y apoyándonos unos a otros. Hubo mucha gente de los otros departamentos que se puso a nuestra disposición para ayudarnos en este periodo difícil. Por ejemplo, había colegas de pediatría, cardiovasculares, de urología, de los campos más diferentes. Estuvieron codo con codo con las enfermeras de reanimación y asumieron una enorme carga de responsabilidad. Trabajaron en un gran equipo cuidando y asistiendo a pacientes con un nivel de complejidad muy alto. El hecho de tener un gran equipo ha sido la baza: ha permitido salir, digamos, victoriosos de este periodo.
Salimos de todos los esquemas y rutinas conocidas. Nadie estaba preparado para algo así. Estudiamos los procedimientos para las maxi emergencias, como una catástrofe o una guerra. Entonces era una guerra, trabajaba en los carriles de magnitud para los cuales nadie estaba preparado.
Después de lo que hemos vivido, hay que hacer una reflexión respecto a lo que se hará en el futuro. Es una necesidad lógica mantener el distanciamiento social, evitar las reuniones. Vivimos aquí, en la primera línea del hospital, y nos dimos cuenta de que nuestro trabajo tenía que tomar aspectos completamente diferentes en comparación con lo que era el día anterior, pero esto también será el caso de la vida social.
La protección del personal del hospital se convirtió en un tema crucial durante la pandemia. ¿Qué equipo de protección especial se le proporcionó para mantenerse a salvo?

En cuanto a los dispositivos de protección personal, los protocolos estaban codificados desde el principio. Los protocolos daban indicaciones sobre qué tipo de dispositivo había que utilizar en una determinada zona de trabajo. Por ejemplo, en las zonas que acogían a pacientes con COVID, el personal debía llevar lo que llamamos "la primera piel", batas protectoras impermeables o trajes hidrófugos, mascarillas filtrantes, mascarilla quirúrgica, auriculares, guantes, sobregafas. Estos dispositivos ya los conocíamos y ya se utilizaban en otras situaciones. El gran problema era la consistencia general de los dispositivos. En algún momento tuvimos dificultades para disponer de los números necesarios, así que adoptamos nuevas estrategias. Si, por ejemplo, pensamos en las reanimaciones en los departamentos de COVID, además de la primera piel, la asistencia directa del paciente requería llevar dispositivos adicionales como una bata protectora impermeable. La bata no permanecía unida a un solo operario, sino que permanecía junto a la cama del paciente para ser utilizada por otros operarios. Obviamente, estas batas no tenían que estar visiblemente contaminadas. Cuando, por ejemplo, nos quedamos sin batas protectoras impermeables, teníamos muchos monos de trabajo en su lugar. Cortamos las perneras de los monos, transformando los monos específicos en monos de multiuso. Nos hemos arreglado con lo que teníamos, garantizando la protección del personal. Así lo demuestran las pruebas serológicas que se realizaron posteriormente tras los hisopos. De todos modos, el personal estaba bien protegido.
¿Con qué frecuencia se han sometido usted y sus colegas a las pruebas?

En cuanto a la prueba (que puede ser la prueba serológica o el hisopo) había un procedimiento codificado para diferentes grupos de trabajadores de la salud: casos expuestos, en contacto con un paciente con COVID, trabajadores de la salud que podían manifestar síntomas, dependiendo de una situación el hisopo estaba indicado o no. Seguimos las resoluciones regionales, las circulares ministeriales y las indicaciones de la Organización Mundial de la Salud. Por ejemplo, el personal que se trasladaba de los departamentos COVID a los no COVID debía hacer el hisopo, las indicaciones también eran pertinentes al comportamiento y a la temperatura corporal. La vigilancia serológica se realizaba de forma opcional y el personal podía adherirse o no a las operaciones de muestreo, en caso de que la serología fuera positiva, se realizaba el hisopo.
En cuanto a la discusión de los dispositivos de protección, hubo momentos difíciles, no lo niego. Sin embargo, seguir el protocolo que daba indicaciones precisas sobre cuándo / dónde utilizarlos nos ha protegido mucho. Ha permitido distribuir las existencias allí donde había una necesidad real. Prueba de ello es que no tenemos tanto personal expuesto. Significa que la protección ha funcionado.
En cuanto a las pruebas, cuando no teníamos los reactivos, era difícil hacerlo todo en el mismo sitio. Hay un mar de fondo entre cómo nos gustaría que fueran las cosas y el mundo real. Es un sistema que, en mi opinión, ha funcionado en el San Raffaele.
Los indicios cambiaban a diario. No estamos hablando de años que hemos vivido con una situación que evolucionaba lentamente. Fue un tsunami. Nos encontramos con una ola encima a la que tuvimos que hacer frente de alguna manera. Sin duda, la disponibilidad de un protocolo claro nos aportó mucho. Era una especie de ancla de rescate. Cuando teníamos dudas, sabíamos que teníamos que seguir estas indicaciones y nos guiaba en los momentos difíciles como un faro en la niebla.
Sabemos que muchos médicos y enfermeras de las zonas afectadas por la pandemia en todo el mundo han abandonado sus hogares y familias para evitar la contracción de sus familiares. ¿También su vida ha cambiado radicalmente en este sentido?

Hay que tener en cuenta que tengo una hija de 18 años. No somos superhéroes ni tenemos una varita mágica que nos pueda proteger de nada. Es lógico que haya miedo. Intentaste protegerte con dispositivos, para manejar mejor la situación, pero el miedo a ser infectado siempre estuvo presente. Obviamente, además de preocuparme por mi salud, me preocupaba contaminar a mi familia. En cuanto sentí que la situación se volvía cada vez más acuciante y pesada, envié a mi hija a vivir con mi hermana que estaba en Smart trabajando, lo que me hizo sentir aún más segura. En casa aplicamos el protocolo que nos dio el comité de infecciones del Hospital sobre el manejo y la reducción de riesgos en casa. Me consideraba potencialmente infectada, por lo que mi marido y yo dormíamos en habitaciones separadas y utilizábamos baños distintos. Era imposible vernos, porque yo trabajaba de 07:00 a 22:30. En ese momento mi marido entró en pánico, teníamos más desinfectantes en casa que en el hospital, lavaba los pomos de las puertas como si tuviera al COVID-19 encarnado delante. Desde luego, he adoptado todas las estrategias para la seguridad de los miembros de la familia. Debo decir que, afortunadamente, nadie enfermó. Me considero una persona afortunada.
Creo que mi actitud y mi comportamiento, incluso posteriormente, condicionaron el comportamiento de los demás. Incluso mis hermanos han sido muy atentos y rigurosos para respetar todas las indicaciones. Yo era como un ejemplo: veían que mi atención a la protección era alta y trataban de mantener el mismo nivel dentro de sus casas. Nunca he sido una persona que magnifique el fenómeno, siempre he estado apegada a la realidad. Cuando los miembros de mi familia veían que asumía una actitud de este tipo, en consecuencia creían que la situación no estaba sobredimensionada pero era lo correcto que había que seguir.
¿Cómo es un día típico en una sala? ¿Qué implica el cuidado de un paciente con coronavirus? ¿Cuál es la vía típica?
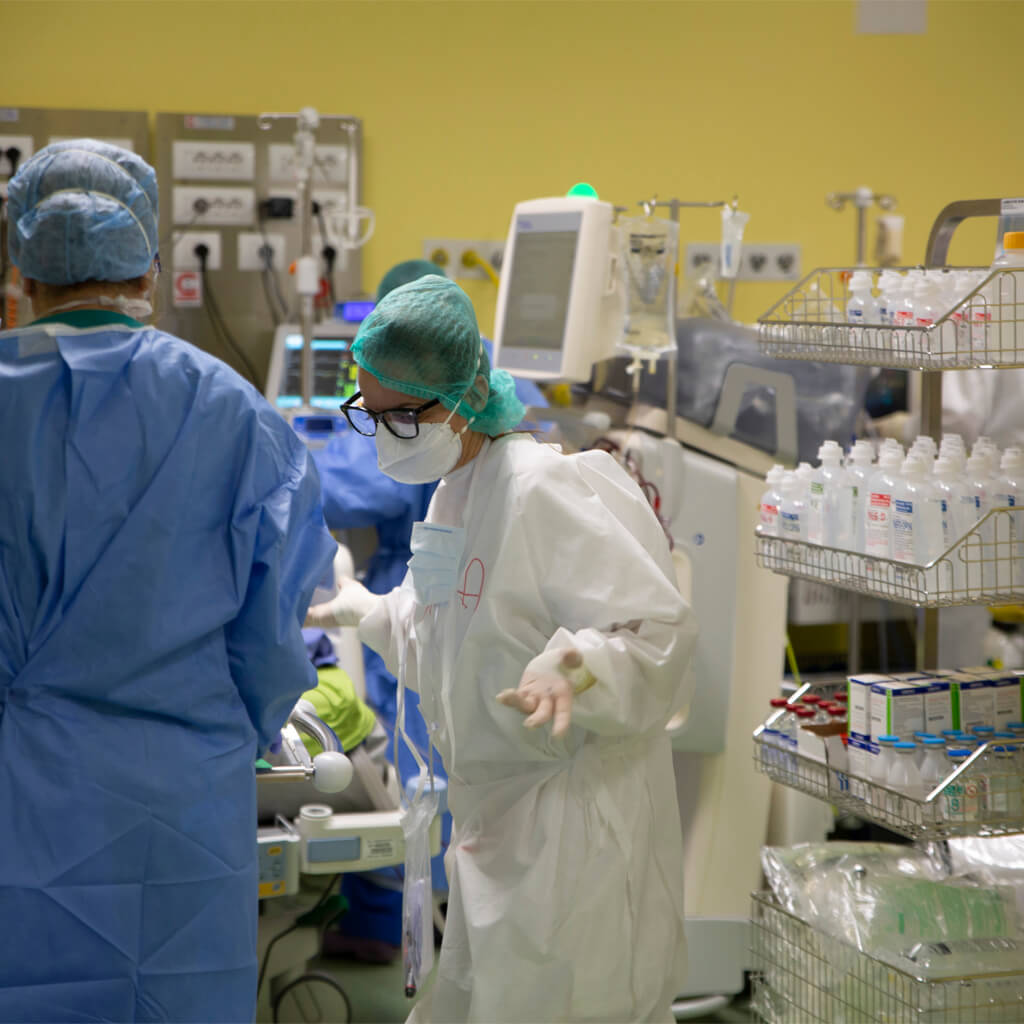
Hay que tener en cuenta que la literatura sobre este virus es muy escasa, hay muy pocos datos. Nos encontramos ante un problema sin directrices, protocolos, procedimientos. Al principio fue bastante descorazonador, había gente que estaba francamente amargada, parecía que ya no eran capaces de curar a nadie. Se necesitó tiempo, mucho tiempo. Para cada paciente había que personalizar una estrategia observándolo, prestábamos atención de forma diferente en cada persona (cómo colocar el ventilador, cómo cubrir al paciente). Esto requería un gran esfuerzo. Equipado de pies a cabeza con aparatos durante 12 horas al día, realmente costaba un gran esfuerzo. Pero poco a poco empezamos a conocer esta enfermedad, lo que podía provocar, qué actitudes había que adoptar para tener los mejores resultados en el menor tiempo, el primero extubado. Esto llevó a todos a tener una estrategia de equipo: ya no estaban el médico, la enfermera, el fisioterapeuta. El equipo era el único que trabajaba con el paciente según las necesidades, los niveles de asistencia que requería el asistido. Este fue el juego ganador, porque poco a poco empezamos a ver los éxitos. Especialmente en reanimación, en el Pallario 1, que acogía a pacientes trasladados de otras reanimaciones con un problema respiratorio refractario a cualquier tratamiento. Con el tiempo supimos que tardaban mucho en recuperarse. Lo que también nos preocupaba, si se tardaba todo ese tiempo en curar un caso, las camas de reanimación no eran suficientes. Más tarde se invirtió la tendencia y los enfermos empezaron a recuperarse lentamente hasta que fueron dados de baja del hospital.
¿Cuáles son los medios de apoyo emocional y psicológico que utiliza para los pacientes? Para los familiares que puedan tener un paciente con COVID-19 dentro de una familia, especialmente con visitas limitadas, ¿algún consejo para controlar a su familiar?

En este caso, la tecnología ha ayudado mucho. El Ministerio de Sanidad indicó que los familiares no podían acudir al hospital a visitar a sus seres queridos salvo en situaciones particulares que se comentaban con el terapeuta. Herramientas como el iPad y el teléfono móvil ayudaron a poner a cada paciente en contacto directo con su familia. Esto ha tenido el mayor impacto emocional. Todavía recuerdo la primera llamada telefónica de una paciente con sus familiares, que lloraban después de días sin ver al ser querido. Al mismo tiempo, se creó un servicio de apoyo psicológico en el hospital y se invitó a varias familias a hablar para ayudarles a sobrellevar el periodo de desprendimiento e intentar elaborar este periodo difícil.
Hoy, cuando por fin podemos admitir que la primera ola de la pandemia ha terminado, ¿cuál considera que ha sido el mayor reto de los últimos meses?

El primer reto era estructural y logístico y estaba relacionado con los laboratorios: se cambiaron todos los caminos, se transformó el hospital, se crearon nuevos departamentos y otros dejaron de funcionar. Evidentemente, esto se determinó para remodelar el funcionamiento del hospital.
El segundo reto fue la apertura de la nueva instalación de reanimación donde solía jugar al baloncesto una semana antes. Se construyó con un quirófano integrado, una sala de esterilización, TC y tecnología avanzada.
Se creó en un lugar aparte con los procedimientos que había que definir desde los más pequeños hasta los más complejos, y por supuesto la formación del personal. Nos encontramos con que teníamos que trabajar con enfermeras con conocimientos mínimos. Debo admitir que tuve un equipo fantástico, incluso crearon chats de flujo para ayudar a los colegas. Repito, la formación del personal fue un reto, utilizamos el modelo ganador pero, ante todo, todo el mundo estaba preocupado. Significaba poner un paciente de una complejidad muy alta en manos de personal con menos conocimientos. Pero funcionó. El personal con menos experiencia expresó una extraordinaria voluntad de formarse y estudiar fuera de horario.
Además, hay que tener en cuenta que tuvimos que utilizar todos los dispositivos nuevos. Es similar a pasar de un Fiat 500 a un Ferrari: al principio hay que entender cómo se conduce. Hicimos videolecciones con los técnicos, también creamos un chat donde se publicaban los vídeos para que los que no estaban presentes pudieran formarse a distancia. Cuando hablo de formación, prácticamente me refiero a la de sábado a lunes. El sábado fuimos a montar la instalación y el lunes alojamos a 14 pacientes. En dos días tuvimos que hacer todo.
Ahora estamos preocupados por el tiempo necesario para la reconversión del hospital para devolverlo a su estado original. Esto no será fácil. Convertir un departamento COVID en uno no COVID requiere compromiso, recursos y una serie de procedimientos que bloquean las unidades operativas durante días. Desinfectar, poner en cuarentena los dispositivos, esterilizar todo el material, realizar el hisopado al personal, esperar los resultados del hisopado para poder absorberlo. En resumen, es un compromiso considerable.